Se entiende por
arritmia la modificación de la frecuencia y/o regularidad del ritmo sinusal quesobrepasa
los límites normales, las variaciones en el origen del marcapasos dominante y
lasalteraciones en la propagación del impulso.
Las arritmias
cardiacas representan un problema frecuente y relevante en los servicios de
urgencias.Su diagnóstico es uno de los desafíos que más inquietan a los médicos
de Urgenciaspor la alta morbimortalidad asociada.
Clasificación
de las taquiarritmias:
– Taquicardias de
QRS estrecho (< 120 ms) (taquicardias supraventriculares)
Regulares
(intervalo RR constante)
• Taquicardia
sinusal (fisiológica, inapropiada)
• Taquicardia por
reentrada sinoauricular
• Taquicardia
auricular: unifocal y macroreentrante
• Taquicardia por
reentrada intranodal
• Taquicardia por
reentrada ventriculoatrial u ortrodrómica (mediante vía accesoria)
– Oculta (sin
preexcitación en ECG basal)
–
Wolff-Parkinson-White (con preexcitación)
• Flutter auricular
Irregulares
• Fibrilación
auricular
• Taquicardia
auricular multifocal
• Flutter auricular
con conducción AV variable
– Taquicardia de
QRS ancho (> 120 ms)
Regulares
• Taquicardia
ventricular monomorfa
• Taquicardia
supraventricular conducidas con aberrancia (bloqueo de rama preexistente o desencadenado
por la taquicardia)
• Taquicardia
antidrómica por vía accesoria
• Taquicardia
mediada por marcapasos
Irregulares
• Taquicardia
ventricular polimórfica (torsade de pointes)
• Fibrilación
auricular conducida con aberrancia o mediante vía accesoria
Taquicardia
de QRS estrecho
Una taquicardia de
QRS estrecho implica necesariamente un origen supraventricular (proximal a la
bifurcación del haz de His). Ocasionalmente una taquicardia supraventricular
puede mostrar un QRS ancho. Existen dos mecanismos posibles: la conducción
aberrante por el sistema de conducción, bien por bloqueo de rama fijo ya
presente en ritmo sinusal, o dependiente del efecto de la taquicardia sobre el
sistema His-Purkinje; y la conducción del impulso a los ventrículos a través de
una vía accesoria que participa en la reentrada (antidrómica) o actuando como
un bystander.
La fibrilación
auricular y el flutter son las taquicardias supraventriculares (TSV) más
frecuentes.
En el resto de las
TSV el comportamiento más habitual es el paroxístico, y el mecanismo dominante es
la reentrada. La más común es la taquicardia por reentrada intranodal (60%).
Taquicardia
sinusal:
Ondas P>100lpm,
relación AV 1:1. Ondas p positivas en II, III y aVF, negativas en aVR.
Fisiológica o por
estados patológicos (fiebre, estado adrenérgico aumentado, fármacos, alteración
cardiovascular, respiratoria u otras.
Síndrome de la
taquicardia postural ortostática (POTS): intolerancia ortostática con
taquicardia sinusal excesiva exclusivamente en posición erecta, que puede
originar mareo, fatiga o síncope. Confirmación mediante tabla basculante.
Taquicardia sinusal
inapropiada: taquicardia desproporcionada ante mínimos esfuerzos.
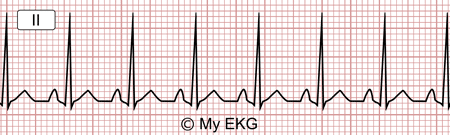 |
| Taquicardia sinusal inapropiada |
Tratamiento: tratar causa subyacente.
Taquicardia inapropiada: betabloqueantes, calcioantagonistas no
dihidropiridínicos e ivabradina.
Taquicardia por
reentrada sinoauricular:
Taquicardia regular
con ondas P idénticas o muy parecidas a las sinusales con FC>150lpm. Se
caracterizan por su inicio y fin bruscos.
Tratamiento: maniobras vagales, adenosina,
betabloqueantes, calcioantagonistas no dihidropiridínicos.
Si se producen
episodios frecuentes o mal tolerados está indicado realizar un estudio
electrofisiológico y ablación con radiofrecuencia.
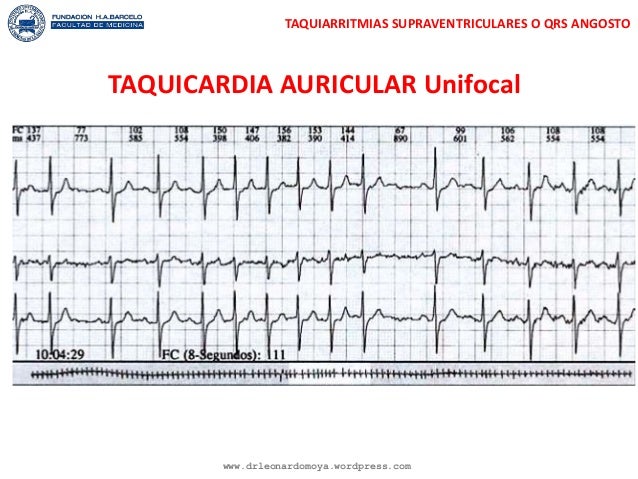
Taquicardia
auricular unifocal:
Taquicardia regular
con ondas P de distinta morfología de la P sinusal (la conducción al ventrículo
es variable, en función de la conducción del nodo AV: 1:1, 2:1, 3:1).
La provocación de
bloqueo AV mediante maniobras vagales, adenosina, etc., habitualmente frena,
pero no revierte la taquicardia. La cardioversión eléctrica no suele ser
eficaz.
Tratamiento:
– Primera línea:
betabloqueantes o calcioantagonistas no dihidropiridínicos.
– Segunda línea
(sin cardiopatía estructural): antiarrítmicos IA (procainamida) y IC
(flecainida, propafenona) asociado a un frenador del nodo AV.
– Segunda línea
(cardiopatía estructural): antiarrítmicos III (amiodarona, sotalol).
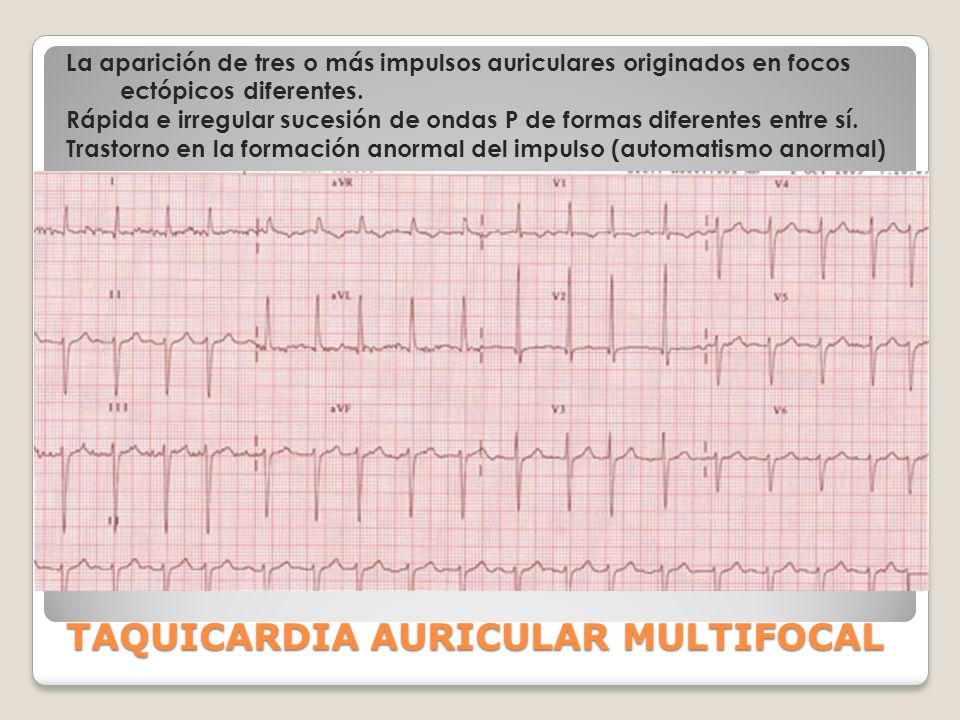
Taquicardia
auricular multifocal:
Se caracteriza por
la variabilidad en la morfología de la onda P (al menos 3 morfologías
diferentes) con intervalos PP, PR y RR variables. Se asocia a una patología
pulmonar crónica reagudizada en un 60% de los casos (por ejemplo, EPOC
reagudizado).
Tratamiento: tratar la causa subyacente ±
calcioantagonistas no dihidropiridínicos
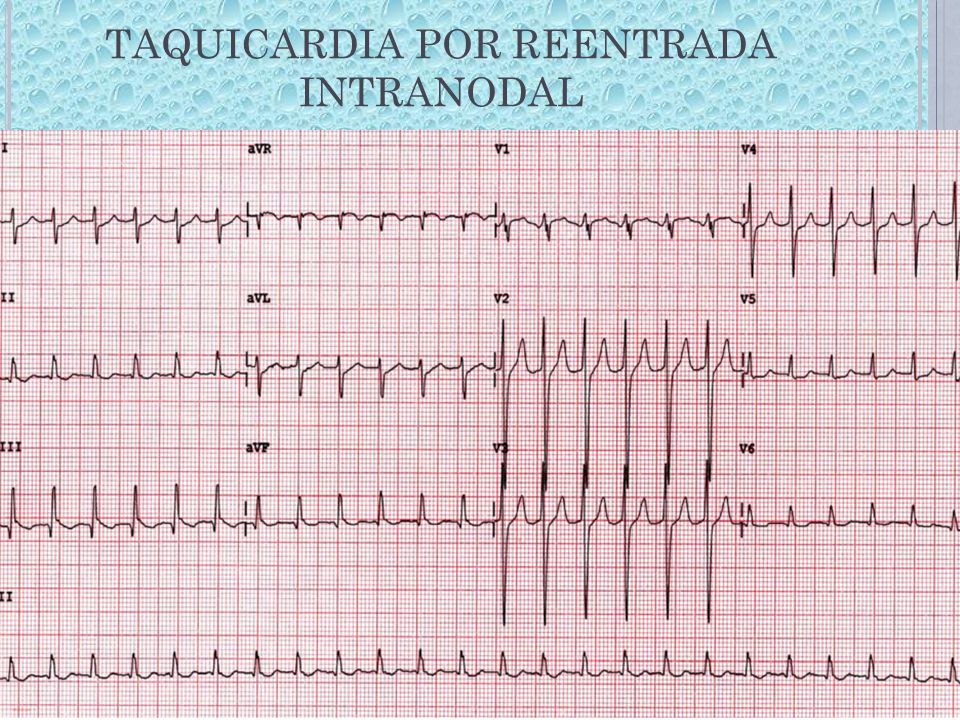
Taquicardia por
reentrada intranodal:
Taquicardia regular
con ondas p retrógradas dentro del QRS, o al principio o final de éste. Ocasionalmente
se puede objetivar un patrón típico rSr’ en V1 o Rs en la cara inferior (r’ y s
corresponden a la onda p retrógrada). Se manifiesta por palpitaciones en tórax
y cuello (ondas A cañón), de inicio y fin bruscos.
Se produce por
mecanismo de reentrada en el nodo AV debido a la existencia de dos vías de
conducción a través del nodo AV.
Tratamiento
– Agudo: maniobras
vagales, ATP o adenosina (casi siempre efectivo, pero contraindicado en
pacientes con asma bronquial). También se pueden emplear los betabloqueantes o
calcioantagonistas no dihidropiridínicos.
– Crónico:
dependiendo de la sintomatología se recomienda un manejo conservador (enseñando
maniobras vagales) para pacientes pocos sintomáticos, o un tratamiento invasivo
(ablación de la vía lenta) para los que son más sintomáticos. El tratamiento
farmacológico con betabloqueantes o calcioantagonistas no dihidropiridínicos
representa una opción para los que no optan por un tratamiento invasivo.
Taquicardia por
reentrada ventriculoatrial u ortodrómica (vía accesoria):
Taquicardia regular
con onda p ocasionalmente visible en el segmento ST, típicamente a 140ms del
inicio del QRS.
Apoyan el
diagnóstico el antecedente de WPW y signos ECG de preexcitación al recuperar el
ritmo sinusal.
Tratamiento:
– Agudo:
habitualmente no es posible hacer el diagnóstico específico de éste subtipo de
taquiarritmia por lo que el manejo agudo suele ser igual que para las otras
taquicardias supraventriculares con maniobras vagales, adenosina etc. Si
existen antecedentes de preexcitación es preferible el tratamiento que actúa
sobre la vía accesoria (flecainida o procainamida) o el nodo AV
(betabloqueantes o calcioantagonistas no dihidropiridínicos) y evitar el uso de
adenosina, ya que puede inducir fibrilación auricular preexcitada.
– Crónico: ablación
de la vía accesoria (primera línea) o antiarrítimicos (flecainida, propafenona,
betabloqueantes) (segunda línea).
– Fibrilación
auricular preexcitada: la cardioversión eléctrica es la primera opción.
– Preexcitación
ventricular asintomática (sin antecedentes de taquicardia): a pesar de ser un tema
controvertido, en España se suele recomendar estratificación de riesgo mediante
un estudio electrofisiológico como primera opción.
Taquicardia
incesante de la unión AV:
Taquicardia regular
con QRS estrecho y ondas p visibles con intervalo RP’>P’R. Es típica la presencia
de ondas p’ negativas en II, III y aVF. Se trata de un tipo especial de
taquicardia ortodrómica.
Tratamiento
agudo: adenosina
y fármacos IC. El tratamiento de elección es la ablación.
Flutter
auricular:
Taquicardia
auricular con frecuencia auricular de aproximadamente 300lpm y conducción AV
variable, lo más frecuente 2:1, por lo que la respuesta ventricular suele ser
alrededor de 150lpm. Presenta una activación auricular característica con ondas
F en “dientes de sierra”, normalmente más marcado en la cara inferior. En el
caso del flutter auricular común (antihorario) las ondas F son representadas en
la cara inferior por un segmento lentamente descendente, seguido de una
deflexión negativa que cambia rápidamente a positiva para enlazar con el ciclo
siguiente.
El bloqueo del nodo
AV (maniobras vagales, adenosina, y calcioantagonistas no dihidropiridínicos) puede
reducir la respuesta ventricular y facilitar su identificación.
Los antiarrítmicos
del grupo I pueden favorecer el flutter con conducción 1:1, llevando a
situaciones potencialmente letales, por lo que se recomienda asociar un
frenador del nodo AV en el caso de su uso (Ej. en el control de ritmo en un
paciente con fibrilación auricular).
Tratamiento:
– Agudo: igual que
en la fibrilación auricular, se recomienda la cardioversión eléctrica (50J bifásico
suele ser suficiente y es el tratamiento de elección), o farmacológica
(amiodarona o sotalol) si el tiempo de evolución es <48H. En el caso de
haber transcurrido >48H está indicada la anticoagulación y control de
frecuencia (betabloqueantes, calcioantagonistas no dihidropiridínicos o
digoxina).
– Crónico: la
ablación del istmo cavotricuspídeo es de primera línea y se recomienda
anticoagulación a largo plazo según las mismas indicaciones como para la
fibrilación auricular.
Manejo
de la taquicardia regular de QRS estrecho en urgencias
Medidas generales:
oxígeno, coger una vía, monitorización del ritmo cardiaco y constantes vitales.
Valorar estabilidad
hemodinámica. Si existen datos de inestabilidad hemodinámica hay que realizar
una cardioversión eléctrica bajo sedación profunda. Son muy pocas las
taquicardias regulares de QRS estrecho que requieren cardioversión inmediata.
La mayoría se deben a un circuito de reentrada en el que participa el nodo AV y
son sensibles a las maniobras vagales y los fármacos que enlentecen la
conducción a través de él.
Maniobras vagales:
incluye la maniobra de Valsalva y el masaje de los senos carotideos, por
compresión de la arteria carótida en el punto más alto en que consiga palparse,
alternativamente en cada lado durante 10seg. Éste está contraindicado si
existen soplos en las carótidas, ausencia de pulso o antecedentes de enfermedad
carotídea o ACV.
Adenosina o ATP. Son los fármacos de primera
elección por su alta eficacia. Deprimen la conducción por el nodo AV y la
actividad del nodo sinusal. La dosis inicial habitual es de 6mg IV de adenosina
o 10mg de ATP en forma de bolo IV rápido seguido de un bolo de 10-20ml de SF.
Si no se produce efecto comprobado en la tira de ritmo, se administra un
segundo bolo de 12mg de adenosina o 20mg de ATP (se puede valorar un tercer
bolo con las últimas dosis). Los efectos secundarios son comunes pero
transitorios: rubefacción facial, mareo, malestar, disnea o dolor torácico.
Está contraindicado en caso de asma bronquial.
Antagonistas del
calcio
(verapamilo, diltiazem). Enlentecen la conducción e incrementan la
refractariedad en el nodo AV de una forma más duradera que la adenosina y ATP.
Son útiles para controlar la frecuencia ventricular en pacientes con
taquiarritmias auriculares.
Están indicados en
las taquicardias rítmicas de QRS estrecho estables si el ritmo sigue siendo incontrolado
o no revertido tras maniobras vagales y adenosina. La dosis total de verapamilo
no debe superar los 0,15mg/kg. Se empieza con 2,5-5mg IV en 2-5min y, si
persiste la taquicardia, se repiten las maniobras vagales antes de administrar
nuevos bolos hasta una dosis total de 7,5-15mg. La dosis de diltiazem es de
0,25mg/kg administrada en 2min y si es necesaria, una segunda dosis de
0,35mg/kg administrados en 15min.
Están contraindicados en caso de insuficiencia cardíaca o disfunción
ventricular izquierda.
Betabloqueantes. Son una alternativa de segundo
orden en pacientes con función ventricular preservada. Se puede administrar un
bolo de atenolol de 2,5mg IV en 2-5min y repetir cada 5min hasta un máximo de
5-10mg.
Una vez el paciente
está en ritmo sinusal, debe realizarse un ECG de 12 derivaciones (buscar preexcitación)
y completar la anamnesis y la exploración física. Hay que realizar una
radiografía de tórax en caso de síntomas graves o sospecha de cardiopatía.
Antes del alta es recomendable un periodo de vigilancia, derivando al paciente
a la consulta de Cardiología. Se realizará ingreso si se cumple alguno de los
siguientes criterios:
• Complicaciones
relacionadas con la taquicardia: embolia, insuficiencia cardíaca, angina o síncope.
• Falta de control
de la taquicardia y/o los síntomas.
• Inestabilidad
hemodinámica durante la taquicardia que haya motivado el tratamiento con cardioversión
eléctrica inmediata.
• Indicación de
iniciar tratamiento antiarrítmico en un contexto de riesgo de proarritmia por cardiopatía
subyacente, arritmias ventriculares o bradiarritmias asociadas, o factores
extracardíacos (insuficiencia renal, alteración electrolítica).
Taquicardia
de QRS ancho
La taquicardia de
QRS ancho engloba múltiples alteraciones del ritmo cardíaco con distinto mecanismo
y sitio de origen. El manejo en Urgencias debe intentar una pronta resolución
de la arritmia de forma segura. Para ello, debe realizarse una valoración
clínica y hemodinámica inmediata del paciente, para estratificar su riesgo.
Las taquicardias con
QRS ancho se clasifican en:
Taquicardias
regulares de QRS ancho
• Taquicardias
ventriculares (TV): son las más frecuentes. En presencia de antecedente de cardiopatía
estructural, una taquicardia de QRS ancho es casi siempre una TV.
• Taquicardias
supraventriculares (TSV) con QRS ancho: aberrancia (bloqueo de rama preexistente
o secundario a la taquicardia); y vía accesoria que participa en la reentrada
(antidrómica) o actuando como un bystander.
• Taquicardia
mediada por marcapasos.
Taquicardias
irregulares de QRS ancho
• Taquicardia
ventricular polimórfica (torsade de pointes).
• Fibrilación
auricular conducida con aberrancia (asociada a un bloqueo establecido o
funcional de una de las ramas principales del sistema específico de conducción
durante la taquicardia).
• Fibrilación
auricular en los síndromes de preexcitación (presencia de una vía accesoria con
conducción anterógrada).
La taquicardia de
QRS ancho tiene una FC>100lpm y una duración del QRS>120ms. Se produce
por una activación ventricular asíncrona y de mayor duración debido a un origen
ventricular; alteraciones de la conducción intraventricular (taquicardia
supraventricular con aberrancia); o activación ventricular mediada por una vía
accesoria. Aunque múltiples arritmias pueden dar lugar a una taquicardia de QRS
ancho (ver arriba), la más frecuente (80%) y grave es la TV por lo que ante la
duda diagnóstica toda arritmia de QRS ancho debe tratarse como TV. Las TSV con
aberrancia o conducción anterógrada por una vía accesoria representa un 15-20%
y 1-6% de las taquicardias de QRS ancho, respectivamente.
Las TVs monomorfas
(QRS con morfología no cambiante) se producen por una activación ventricular
focal (a menudo sin cardiopatía estructural asociada por lo que denomina TV
idiopática) o una macrorreentrada (asociado a una cardiopatía estructural, Ej.:
infarto antiguo).
Se considera una TV
sostenida cuando haya una duración >30sg o inestabilidad hemodinámica.
Las TVs polimorfas
(QRS con morfología cambiante) se producen por una reentrada en dos dimensiones
por lo que el eje electrocardiográfico cambia rotacionalmente y se produce un
QRS con morfología cambiante. Se presentan habitualmente como salvas de TV no
sostenida; cuando son sostenidas se asocian a síncope y, con frecuencia
degeneran en fibrilación ventricular. Las causas más frecuentes son la
cardiopatía isquémica aguda, la miocardiopatía hipertrófica, el síndrome de
Brugada, el síndrome de QT largo, la intoxicación digitálica, el efecto
proarrítmico de diversos fármacos, alteraciones electrolíticas y más raramente,
la TV catecolaminérgica. Cuando la TV polimórfica se asocia a un intervalo QT
largo se denomina torsade de pointes.
Diagnóstico
diferencial de una taquicardia de QRS ancho
Existen diferentes
criterios o algoritmos para discriminar entre una taquicardia de origen
ventricular y supraventricular en las taquicardias de QRS ancho. Sin embargo,
en un porcentaje significativo de los casos, estos algoritmos clasifican de
forma errónea las taquicardias de QRS ancho con resultados catastróficos como
consecuencia. Por ello se deben usar con cierta precaución, siendo consciente
de sus limitaciones y siempre presentar especial atención al perfil clínico del
paciente.
Conducción AV: la
disociación AV es el criterio aislado más importante ya que su presencia es
prácticamente diagnóstica de TV.
Latidos de fusión
(QRS de morfología intermedia entre los latidos ventrículares y los latidos sinusales)
y de captura (latidos sinusales estrechos intercalados con los latidos de QRS ancho).
Duración del QRS:
en los casos de aberrancia de conducción el QRS suele ser menor de 140ms
mientras que en las TV el QRS hasta en un 88% de los casos es mayor de 140ms.
Complejos QRS con
morfología de bloqueo de rama izquierda (BRI) y duración mayor de 160ms o
bloqueo de rama derecha (BRD) y duración mayor de 140ms son datos que sugieren una
TV.
Eje eléctrico: un
eje del QRS entre –90 y 180º o un eje desviado a la derecha con QRS con morfología
de BRI orientan a TV.
Concordancia de
complejos QRS: la presencia de complejos QRS con deflexiones uniformemente negativas
o positivas en las derivaciones precordiales sugiere un origen ventricular.
Comparación con el
ECG en ritmo sinusal: si no se observan cambios en el eje o en la morfología del
QRS, orienta a TSV (salvo en taquicardia rama-rama, que puede presentarse con
una morfología de la TV similar a la del ECG en ritmo sinusal). En presencia de
un ECG basal con preexcitación manifiesta, hay que descartar que la taquicardia
se deba a la activación ventricular anterógrada a través de una vía accesoria.
Complejos RS en
derivaciones precordiales: la ausencia de complejos RS en todas las
derivaciones precordiales permite establecer el diagnóstico de TV con una
especificidad del 100%.
Intervalo desde
onda R a nadir de S: si es >100ms en derivaciones precordiales se puede
diagnosticar una TV con una especificidad del 98%.
Morfología del
QRS durante la taquicardia:
– Aspecto de BRD:
un complejo QRS monofásico (R) o bifásico (qR, QR y RS) en V1 y un cociente R/S
< 1 o un patrón QS, QR u onda R monofásica en V6 sugieren TV. Un QRS trifásico
en V1 o V6 sugieren una TSV siempre que la amplitud de la R sea > R’.
– Aspecto de BRI:
una onda R>30ms, una onda S profunda, un descenso lento del QS al nadir de
la S>60ms o una S con muesca en la parte descendente en V1 o V2 sugieren TV
al igual que el patrón QR o QS en V6.
Uno de los
algoritmos más utilizados es el de Brugada, con una sensibilidad del 98% y una especificidad
del 96%. Consta de los siguientes puntos:
1. Ausencia de
complejos RS en todas las derivaciones precordiales = TV.
2. Intervalo RS>100ms
en una derivación precordial = TV.
3. Presencia de
disociación AV = TV.
4. Presencia de
criterios morfológicos de TV en V1-V2 y V6 = TV.
5. La ausencia de
todos ellos = TSV con conducción aberrante.
Manejo
de la taquicardia de QRS ancho en urgencias
En presencia de
datos de inestabilidad clínica o hemodinámica el tratamiento de elección es la
CVE. Si el paciente se encuentra estable y se puede llegar a un diagnóstico
definitivo en función de criterios clínicos y ECG, se debe iniciar el
tratamiento en función del mecanismo subyacente. El tratamiento de las TSV de
QRS ancho no difiere de las de QRS estrecho. Ante la duda diagnóstica toda
arritmia de QRS ancho debe tratarse como TV.
Se puede realizar
una serie de maniobras que pueden ser diagnósticas y terapéuticas: maniobras vagales,
adenosina o ATP iv. Estas medidas no tienen efecto sobre las TV pero pueden terminar
o desenmascarar una TSV.
El tratamiento de
elección de las TV con buena tolerancia hemodinámica depende de su etiología y
el contexto clínico en el que se presenten. Como norma general se recomienda como
tratamiento farmacológico inicial la procainamida (viales de 1gr en 10ml,
administrando bolos de 0,1gr cada 5min hasta 0,5gr y/o control de la arritmia,
la aparición de hipotensión o ensanchamento del QRS>50%), y en segundo lugar
amiodarona (viales de 150mg en 3ml, dosis de carga inicial 300 mg en 20min
seguido por perfusión de 900mg en 24H) o sotalol (100mg en 5min) asociado a
betabloqueo (Ej: esmolol). Es necesario un control estrecho de la PA ya que
procainamida y los betabloqueantes (e incluso amiodarona) se asocian a
hipotensión. Si el tratamiento farmacológico es inefectivo se procede a la CVE
sincronizada mediante sedación profunda. Es importante destacar que para las TVs
polimorfas, aparte de administrar sulfato de magnesio, existe muchas veces un
tratamiento específico para la causa subyacente: isquemia aguda (cateterismo
urgente), QT largo (corrección de iones), bradicardia marcada (estimulación
cardiaca temporal) y Sd. Brugada (isoproterenol).
El verapamilo y
diltiazem pueden precipitar un colapso hemodinámico en un paciente con TV y hay
que evitarlos.

No hay comentarios:
Publicar un comentario